причины, симптомы, диагностика и лечение

Аспления — это врожденная или приобретенная патология, характеризующаяся отсутствием селезенки. Данное состояние проявляется повышенным тромбообразованием и снижением резистентности организма к инфекциям. При наличии врожденного комбинированного порока преобладают кардиальные симптомы: цианоз кожи и губ, одышка, тахикардия, гипер- или гипотензия. Диагноз устанавливают на основании данных УЗИ, сцинтиграфии селезенки, анализа крови. Аспления после спленэктомии не требует лечения. При сочетании аномалии развития селезенки и других органов показано хирургическое вмешательство в зависимости от вида порока.
Общие сведения
Аспления (алиения) – патологическое состояние, возникающее в результате первичной агенезии или хирургического удаления селезенки. Агенезия органа наблюдается менее чем в 0,1 % случаев всех заболеваний селезенки, поражая преимущественно мальчиков. Врожденная патология часто сопровождается недоразвитием других органов (сердца, магистральных сосудов, кишечника, печени и др.). Послеоперационная аспления встречается чаще у мужчин молодого и среднего возраста (30-45 лет). В течение нескольких месяцев после перенесенной спленэктомии пациенты находятся в группе риска по возникновению тяжелых инфекционных заболеваний.
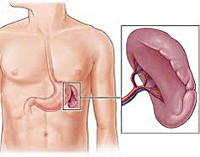
Аспления
Причины асплении
Этиология заболевания различна. Патология может быть врожденной и формироваться уже в пренатальном периоде или возникать вследствие хирургического удаления органа в результате различных заболеваний. В современной гастроэнтерологии выделяют две группы причин асплении:
- Аномалии внутриутробного развития. Нарушения дифференцировки тканей плода возникают на 31-36 дне эмбриогенеза. Причиной врожденной асплении могут служить негативные факторы внешней среды (радиоактивное облучение, плохая экология), перенесенные матерью во время беременности инфекционные заболевания (сифилис, гонорея, грипп и др.), прием некоторых лекарственных препаратов (антибиотиков, транквилизаторов). При незначительном влиянии тератогенных факторов развивается изолированное недоразвитие селезенки, при продолжительном воздействии — тяжелые комбинированные нарушения в закладке органов грудной и брюшной полости (сердца, сосудов, кишечника и др.).
- Хирургическое вмешательство. Операции по удалению органа показаны при тяжелых врожденных и приобретенных анемиях (наследственной гемолитической желтухе, серповидноклеточной и аутоиммунной гемолитической анемиях), идиопатической тромбоцитопенической пурпуре, лимфогранулематозе, хроническом лейкозе. Спленэктомию выполняют при травматическом разрыве органа, больших кистах и абсцессах, новообразованиях, инфаркте селезенки.
Патогенез
Селезенка выполняет важные иммунологические, кроветворные, обменные и фильтрационные функции в организме. Несмотря на то, что при отсутствии органа часть его функций берет на себя печень и лимфатические узлы, на перестройку организма уходит 2-3 месяца. При асплении прекращается тормозящее влияние селезенки на гемопоэз, в результате чего происходит рост количества всех клеток крови (эритроцитов, лейкоцитов, тромбоцитов). На фоне алиении наблюдается увеличение числа ретикулоцитов, появление телец Жолли, изменение формы кровяных клеток. Повышенное количество тромбоцитов повышает риск тромбоэмболических осложнений. Большое значение при алиении имеет снижение защитных сил организма. Ослабление иммунитета связано с торможением иммуногенной и фагоцитарной функций, что приводит к повышению восприимчивости пациента к инфекционным заболеваниям.
Симптомы асплении
Изолированное врожденное отсутствие органа является редким заболеванием и приводит к развитию серьезных инфекций у младенцев. Аспления у новорожденных нередко сочетается с врожденными пороками сердца (тетрадой Фалло, дефектом межжелудочковой перегородки и др.) и проявляется выраженной сердечной недостаточностью, одышкой, цианозом губ, носогубного треугольника и кожных покровов, повышением или снижением АД, дыхательной недостаточностью. У детей с алиений возникает стойкое угнетение иммунитета, склонность к септическим осложнением, анемиям и тромбозам.
После спленэктомии на протяжении нескольких недель/месяцев высока вероятность развития инфекционных заболеваний (менингит, пневмония и др.) с молниеносным неблагоприятным течением. У пациентов после удаления селезенки повышается восприимчивость к пневмококковой, стафилококковой, менингококковой, кампилобактерной инфекции. В результате увеличения свертываемости крови может возникать тромбоз сосудов головного мозга, нижних конечностей. Повышенное количество лейкоцитов сохраняется несколько месяцев после операции.
Осложнения
Врожденная аспления является тяжелой, часто несовместимой с жизнью патологией. При отсутствии хирургического лечения смертность от асплении, сочетающейся с комбинированными пороками сердца, на первом году жизни достигает 95%. При изолированной аномалии селезенки увеличивается вероятность развития гнойно-инфекционных осложнений (септикопиемии, менингита). После спленэктомии в связи с повышенным тромбообразованием может возникать ишемический инсульт, тромбоэмболия легочной артерии, тромбозы сосудов нижних конечностей, инфаркт миокарда. Аспления ухудшает течение всех инфекционных заболеваний, приводя к развитию сепсиса, энцефалита, тотальных пневмоний, которые могут стать причиной летального исхода.
Диагностика
Диагностика послеоперационной асплении не вызывает трудностей. Заболевание выявляется при осмотре, сборе анамнеза и УЗИ органов брюшной полости. Важное практическое значение имеет диагностика врожденной алиении. При подозрении на агенезию органа специалист (неонатолог, педиатр, детский гастроэнтеролог) назначает следующие обследования:
- Ультразвуковое исследование. УЗИ селезенки позволяет выявить асплению. При исследовании других органов брюшной полости часто определяется аномальное расположение печени, кишечника.
- Сцинтиграфию селезенки. С помощью радиоизотопного сканирования удается обнаружить алиению. Данный метод позволяет провести дифференциальную диагностику с другими аномалиями внутриутробного развития.
- Общий анализ крови. При асплении у больных наблюдается стойкий лейкоцитоз, ускорение СОЭ, тромбоцитоз. В красной крови обнаруживается повышенное количество ретикулоцитов, эритроцитов, тельца Хауэлла—Жолли, внутриклеточные включения Гейнца.
Дифференциальную диагностику асплении проводят с полной транспозицией органов, что легко выявляется с помощью инструментальных методов исследования. Заболевание следует отличать от микросплении, а в пожилом возрасте – от старческой атрофии органа.
Лечение асплении
Всем пациентам после спленэктомии показаны профилактические мероприятия и охранительный режим. Рекомендовано проведение сезонной вакцинации против гриппа, пневмококковой и менингококковой инфекции. При высоком тромбоцитозе с целью профилактики осложнений рекомендовано назначение антиагрегантов.
За новорожденными с изолированной аспленией осуществляется наблюдение участкового педиатра и детского кардиолога. При алиении, сочетающейся с кардиальными пороками, показано хирургическое лечение. Выбор операции зависит от тяжести сопутствующей патологии сердца, возраста пациента и его соматического состояния. В некоторых случаях на первом этапе проводят наложение шунта между аортой и легочной артерии для уменьшения сердечной недостаточности. При стабилизации состояния приступают к оперативному лечению основного врожденного порока сердца. Помимо хирургических манипуляций при асплении проводят симптоматическую терапию: ингаляции увлажненным кислородом, внутривенное введение стабилизирующих гемодинамику препаратов.
Прогноз и профилактика
Прогноз при асплении зависит от наличия аномалий развития других органов, симптоматики и осложнений. При тяжелых комбинированных пороках прогноз неблагоприятный. Даже после проведенной операции остается вероятность летального исхода от септических осложнений и острой сердечной недостаточности. У больных после спленэктомии при соблюдении охранительного режима прогноз удовлетворительный.
Профилактикой врожденной асплении является планирование беременности, санация хронических очагов воспаления у матери. В период вынашивания ребенка женщине рекомендовано вести здоровой образ жизни, придерживаться основ рационального питания. После спленэктомии больным необходимо исключить тяжелые физические нагрузки, вредную пищу и алкоголь, избегать контактов с инфекционными больными, своевременно проходить диспансеризацию и вакцинацию. Больным с аспленией не рекомендовано посещать тропические страны из-за опасности заражения тяжелыми заболеваниями (малярией, трипаносомозом и др.).
причины, симптомы, диагностика, лечение, профилактика
Врожденное или приобретенное патологическое состояние, обусловленное отсутствием селезенки.
Причины
Аспления представляет собой патологическое состояние, возникающее по самым разным причинам. Патология может иметь врожденный характер и развиваться в перенатальном периоде либо возникать в результате хирургического удаления селезенки.
Всего выделяют две группы причин, по которым может формироваться данная патология:
аномалии внутриутробного развития;
хирургическое удаление органа.
В первом случае отсутствие селезенки возникает в гестационном периоде в результате нарушения дифференцировки тканей плода с 31 по 36 день эмбриогенеза. Врожденная аспления может возникать на фоне негативного влияния внешних факторов, таких как прием наркотических веществ, алкогольных напитков, медикаментозных средств с тератогенным действием и облучения ионизирующим излучением. Также заболевание может быть вызвано внутриутробным инфицированием плода либо перенесенными матерью инфекционными заболеваниями, особенно в первом триместре гестации. При непродолжительном влиянии тератогенных агентов возможно формирование изолированного недоразвития селезенки, при длительном воздействии – отмечается появление тяжелых комбинированных нарушений в закладке органов грудной и брюшной полости.
Хирургическое удаление органа проводится в случае тяжелых приобретенных либо врожденных заболеваний, а также идиопатической тромбоцитопенической пурпуры, лимфогранулематоза, хронического лейкоза. Проведение спленэктомии показано в случае травматического разрыва органа, больших кистах и абсцессах, а также новообразованиях и инфаркте селезенки.
Селезенка имеет важное иммунологическое, кроветворное и фильтрационное значение, помимо этого, она участвует в обмене веществ. При отсутствии органа некоторую часть его функций берут на себя печень и лимфатические узлы, однако на перестройку организма уходит от 2 до 3 месяцев. Аспления обусловлена увеличением количества всех клеток крови, что обусловлено ингибирующим действием органа на гемопоэз. Повышение количества тромбоцитов увеличивает риск тромбоэмболических осложнений. Также при алиении отмечается снижение защитных сил организма, в этом случае ослабление иммунитета связано с торможением иммуногенной и фагоцитарной функций, что приводит к повышению восприимчивости пациента к инфекционным заболеваниям.
Симптомы
Изолированное врожденное отсутствие селезенки – довольно редкая аномалия, приводящая к возникновению серьезных инфекционных поражений у младенцев. У новорожденных отсутствие селезенки может сочетаться с врожденными пороками сердца и сопровождаться развитием выраженной сердечной недостаточности, одышки, цианоза носогубного треугольника и кожных покровов, повышения либо снижения артериального давления, недостаточности дыхания. Также у таких больных отмечается стойкое угнетение работы иммунной системы, предрасположенность к развитию септических осложнений, анемии и тромбоза.
После хирургического удаления селезенки на протяжении некоторого времени у пациента высока вероятность развития инфекционных заболеваний, обусловленных молниеносным неблагоприятным течением. У таких больных отмечается повышение восприимчивости к пневмококковой, стафилококковой, менингококковой, кампилобактерной инфекции. Вследствие повышения свертываемости крови может развиваться тромбоз сосудов головного мозга либо нижних конечностей.
Диагностика
Диагностика послеоперационной формы асплении проводится на основании сбора анамнеза физикального осмотра, ультразвукового исследования органов брюшной полости. Важное практическое значение отводится диагностике врожденной алиении. При подозрении на отсутствие селезенки пациенту назначается ультразвуковое исследование селезенки, при обследовании других органов часто определяется аномальное расположение кишечника либо печени. Также таким больным может потребоваться проведение сцинтиграфии селезенки, общего и биохимического анализа крови. С помощью радиоизотопного сканирования удается обнаружить алиению. Данный метод позволяет провести дифференциальную диагностику с другими аномалиями внутриутробного развития.
Лечение
После проведения удаления селезенки пациенту назначается проведение профилактических мероприятий, направленных на повышение защитных сил организма. Для предупреждения заражения таким пациентам рекомендовано проведение сезонной иммунизации.
Новорожденные страдающие врожденной изолированной аспленией нуждаются в постоянном наблюдении участкового педиатра и детского кардиолога. Если алиения сочетается с кардиальными пороками, то может потребоваться хирургическое лечение.
Профилактика
Профилактика врожденной асплении основана на планировании беременности, санация хронических очагов воспаления у матери. В период вынашивания ребенка женщине рекомендовано вести здоровой образ жизни, придерживаться основ рационального питания.
Аспления — Медицинский справочник
АспленияАспления — врожденная или приобретенная патология, характеризующаяся отсутствием селезенки. Данное состояние проявляется повышенным тромбообразованием и снижением резистентности организма к инфекциям. При наличии врожденного комбинированного порока преобладают кардиальные симптомы: цианоз кожи и губ, одышка, тахикардия, гипер- или гипотензия. Диагноз устанавливают на основании данных УЗИ, сцинтиграфии селезенки, анализа крови. Аспления после спленэктомии не требует лечения. При сочетании аномалии развития селезенки и других органов показано хирургическое вмешательство в зависимости от вида порока.
АспленияАспления
Аспления (алиения) – патологическое состояние, возникающее в результате первичной агенезии или хирургического удаления селезенки. Агенезия органа наблюдается менее чем в 0,1 % случаев всех заболеваний селезенки, поражая преимущественно мальчиков. Врожденная патология часто сопровождается недоразвитием других органов (сердца, магистральных сосудов, кишечника, печени и др.). Послеоперационная аспления встречается чаще у мужчин молодого и среднего возраста (30-45 лет). В течение нескольких месяцев после перенесенной спленэктомии пациенты находятся в группе риска по возникновению тяжелых инфекционных заболеваний.
Причины асплении
Этиология заболевания различна. Патология может быть врожденной и формироваться уже в пренатальном периоде или возникать вследствие хирургического удаления органа в результате различных заболеваний. В гастроэнтерологии выделяют две группы причин асплении:
- Аномалии внутриутробного развития. Нарушения дифференцировки тканей плода возникают на 31-36 дне эмбриогенеза. Причиной врожденной асплении могут служить негативные факторы внешней среды (радиоактивное облучение, плохая экология), перенесенные матерью во время беременности инфекционные заболевания (сифилис, гонорея, грипп и др.), прием некоторых лекарственных препаратов (антибиотиков, транквилизаторов). При незначительном влиянии тератогенных факторов развивается изолированное недоразвитие селезенки, при продолжительном воздействии — тяжелые комбинированные нарушения в закладке органов грудной и брюшной полости (сердца, сосудов, кишечника и др.).
- Хирургическое вмешательство. Операции по удалению органа показаны при тяжелых врожденных и приобретенных анемиях (наследственной гемолитической желтухе, серповидноклеточной и аутоиммунной гемолитической анемиях), идиопатической тромбоцитопенической пурпуре, лимфогранулематозе, хроническом лейкозе. Спленэктомию выполняют при травматическом разрыве органа, больших кистах и абсцессах, новообразованиях, инфаркте селезенки.
Патогенез
Селезенка выполняет важные иммунологические, кроветворные, обменные и фильтрационные функции в организме. Несмотря на то, что при отсутствии органа часть его функций берет на себя печень и лимфатические узлы, на перестройку организма уходит 2-3 месяца. При асплении прекращается тормозящее влияние селезенки на гемопоэз, в результате чего происходит рост количества всех клеток крови (эритроцитов, лейкоцитов, тромбоцитов). На фоне алиении наблюдается увеличение числа ретикулоцитов, появление телец Жолли, изменение формы кровяных клеток. Повышенное количество тромбоцитов повышает риск тромбоэмболических осложнений. Большое значение при алиении имеет снижение защитных сил организма. Ослабление иммунитета связано с торможением иммуногенной и фагоцитарной функций, что приводит к повышению восприимчивости пациента к инфекционным заболеваниям.
Симптомы асплении
Изолированное врожденное отсутствие органа является редким заболеванием и приводит к развитию серьезных инфекций у младенцев. Аспления у новорожденных нередко сочетается с врожденными пороками сердца (тетрадой Фалло, дефектом межжелудочковой перегородки и др.) и проявляется выраженной сердечной недостаточностью, одышкой, цианозом губ, носогубного треугольника и кожных покровов, повышением или снижением АД, дыхательной недостаточностью. У детей с алиений возникает стойкое угнетение иммунитета, склонность к септическим осложнением, анемиям и тромбозам.
После спленэктомии на протяжении нескольких недель/месяцев высока вероятность развития инфекционных заболеваний (менингит, пневмония и др.) с молниеносным неблагоприятным течением. У пациентов после удаления селезенки повышается восприимчивость к пневмококковой, стафилококковой, менингококковой, кампилобактерной инфекции. В результате увеличения свертываемости крови может возникать тромбоз сосудов головного мозга, нижних конечностей. Повышенное количество лейкоцитов сохраняется несколько месяцев после операции.
Осложнения
Врожденная алиения является тяжелой, часто несовместимой с жизнью патологией. При отсутствии хирургического лечения смертность от асплении, сочетающейся с комбинированными пороками сердца, на первом году жизни достигает 95%. При изолированной аномалии селезенки увеличивается вероятность развития гнойно-инфекционных осложнений (септикопиемии, менингита). После спленэктомии в связи с повышенным тромбообразованием может возникать ишемический инсульт, тромбоэмболия легочной артерии, тромбозы сосудов нижних конечностей, инфаркт миокарда. Аспления ухудшает течение всех инфекционных заболеваний, приводя к развитию сепсиса, энцефалита, тотальных пневмоний, которые могут стать причиной летального исхода.
Диагностика
Диагностика послеоперационной асплении не вызывает трудностей. Заболевание выявляется при осмотре, сборе анамнеза и УЗИ органов брюшной полости. Важное практическое значение имеет диагностика врожденной алиении. При подозрении на агенезию органа специалист (неонатолог, педиатр, детский гастроэнтеролог) назначает следующие обследования:
- УЗИ селезенки. Позволяет выявить асплению. При исследовании других органов брюшной полости часто определяется аномальное расположение печени, кишечника.
- Сцинтиграфию селезенки. С помощью радиоизотопного сканирования удается обнаружить алиению. Данный метод позволяет провести дифференциальную диагностику с другими аномалиями внутриутробного развития.
- Общий анализ крови. При асплении у больных наблюдается стойкий лейкоцитоз, ускорение СОЭ, тромбоцитоз. В красной крови обнаруживается повышенное количество ретикулоцитов, эритроцитов, тельца Хауэлла—Жолли, внутриклеточные включения Гейнца.
Дифференциальную диагностику асплении проводят с полной транспозицией органов, что легко выявляется с помощью инструментальных методов исследования. Заболевание следует отличать от микросплении, а в пожилом возрасте – от старческой атрофии органа.
Лечение асплении
Всем пациентам после спленэктомии показаны профилактические мероприятия и охранительный режим. Рекомендовано проведение сезонной вакцинации против гриппа, пневмококковой и менингококковой инфекции. При высоком тромбоцитозе с целью профилактики осложнений рекомендовано назначение антиагрегантов.
За новорожденными с изолированной аспленией осуществляется наблюдение участкового педиатра и детского кардиолога. При алиении, сочетающейся с кардиальными пороками, показано хирургическое лечение. Выбор операции зависит от тяжести сопутствующей патологии сердца, возраста пациента и его соматического состояния. В некоторых случаях на первом этапе проводят наложение шунта между аортой и легочной артерии для уменьшения сердечной недостаточности. При стабилизации состояния приступают к оперативному лечению основного врожденного порока сердца. Помимо хирургических манипуляций при асплении проводят симптоматическую терапию: ингаляции увлажненным кислородом, внутривенное введение стабилизирующих гемодинамику препаратов.
Прогноз и профилактика
Прогноз патологии зависит от наличия аномалий развития других органов, симптоматики и осложнений. При тяжелых комбинированных пороках прогноз неблагоприятный. Даже после проведенной операции остается вероятность летального исхода от септических осложнений и острой сердечной недостаточности. У больных после спленэктомии при соблюдении охранительного режима прогноз удовлетворительный.
Профилактикой врожденной асплении является планирование беременности, санация хронических очагов воспаления у матери. В период вынашивания ребенка женщине рекомендовано вести здоровой образ жизни, придерживаться основ рационального питания. После спленэктомии больным необходимо исключить тяжелые физические нагрузки, вредную пищу и алкоголь, избегать контактов с инфекционными больными, своевременно проходить диспансеризацию и вакцинацию. Больным с аспленией не рекомендовано посещать тропические страны из-за опасности заражения тяжелыми заболеваниями (малярией, трипаносомозом и др.).
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
аспления — Викисловарь
Содержание
- 1 Русский
- 1.1 Морфологические и синтаксические свойства
- 1.2 Произношение
- 1.3 Семантические свойства
- 1.3.1 Значение
- 1.3.2 Синонимы
- 1.3.3 Антонимы
- 1.3.4 Гиперонимы
- 1.3.5 Гипонимы
- 1.4 Родственные слова
- 1.5 Этимология
- 1.6 Фразеологизмы и устойчивые сочетания
- 1.7 Перевод
- 1.8 Библиография
| В Викиданных есть лексема аспления (L88337). |
Морфологические и синтаксические свойства[править]
| падеж | ед. ч. | мн. ч. |
|---|---|---|
| Им. | асплени́я | асплени́и |
| Р. | асплени́и | асплени́й |
| Д. | асплени́и | асплени́ям |
| В. | асплени́ю | асплени́и |
| Тв. | асплени́ей асплени́ею | асплени́ями |
| Пр. | асплени́и | асплени́ях |
ас-пле-ни́·я
Существительное, неодушевлённое, женский род, 1-е склонение (тип склонения 7a по классификации А. А. Зализняка).
Корень: —.
Произношение[править]
- МФА: [ɐsplʲɪˈnʲiɪ̯ə]
Семантические свойства[править]
Значение[править]
- мед. врождённое отсутствие селезёнки ◆ Отсутствует пример употребления (см. рекомендации).
Синонимы[править]
- алиения
Антонимы[править]
Гиперонимы[править]
- аплазия
Гипонимы[править]
Родственные слова[править]
| Ближайшее родство | |
Этимология[править]
От ??
Фразеологизмы и устойчивые сочетания[править]
Перевод[править]
| Список переводов | |
Библиография[править]
 | Для улучшения этой статьи желательно:
|
причины, симптомы, диагностика и лечение

Гипоспленизм — это временная или постоянная гипофункция селезенки, вызванная отсутствием, атрофией либо функциональной несостоятельностью ее паренхимы. Проявляется частыми тяжелыми инфекционными заболеваниями, диспепсическими расстройствами, на поздних этапах — гиперемией кожи, сильными головными болями, головокружениями, повышением АД, астенией. Диагностируется с учетом данных общего анализа крови, УЗИ, КТ, МРТ, сцинтиграфии селезенки, эзофагогастродуоденоскопии. Для лечения применяют антибиотики, вакцины, проводят этиопатогенетическую терапию заболеваний, которые осложнились лиенальной недостаточностью.
Общие сведения
Термин «гипоспленизм» для описания атрофической селезеночной гипофункции у больного с глютенчувствительной целиакией был впервые использован американским гематологом Уильямом Дамешеком в 1955 году. Расстройство встречается редко, что связано с высокой регенерационной способностью лиенальной паренхимы (спленозом), позволяющей частично или полностью компенсировать функции органа даже после его удаления.
У большинства больных возникновение гипоспленизма связано с посттравматической спленэктомией. По данным статистики в сфере травматологии, гематологии, абдоминальной хирургии, селезенка повреждается при 17-30% травм живота и в 90% таких случаев удаляется. Актуальность своевременного выявления и терапии селезеночной недостаточности связана с высоким риском фатальных инфекционных осложнений, особенно часто возникающих при постспленэктомическом расстройстве.

Гипоспленизм
Причины гипоспленизма
Лиенальная недостаточность развивается при полном отсутствии органа, анатомическом уменьшении объема и снижении функциональной состоятельности тканей. Крайне редко патологическое состояние имеет врожденный характер и становится следствием агенезии, сочетающейся с декстрокардией, транспозицией брюшных органов, сосудистыми аномалиями (синдром Ивемарка). У большинства пациентов гипоспленизм является приобретенным, его причинами в гастроэнтерологии считаются:
- Хирургическое удаление селезенки. Экстренная спленэктомия выполняется при тяжелых травмах, сопровождающихся массивным размозжением лиенальной паренхимы и профузным кровотечением. Сегментарная резекция и тотальное удаление органа применяются как методы лечения кист, абсцессов, инфарктов, туберкулезного поражения селезенки, портальной гипертензии, ряда гематологических заболеваний — наследственного микросфероцитоза, талассемии, аутоиммунной гемолитической анемии, идиопатической тромбоцитопении.
- Лиенальная патология. Снижение функциональности часто становится следствием общей атрофии паренхимы вследствие инволютивных изменений, гиповитаминоза, голодания, длительного парентерального питания. Развитие гипоспленизма возможно при частичной деструкции белой и красной пульпы, вызванной травматическими повреждениями, тромбозом сосудов, инфарктом, некрозом при завороте селезенки. Гипофункция наблюдается при вовлечении органа в первично-системные лимфопролиферативные процессы (лимфогранулематоз, неходжкинские лимфомы).
- Поражение селезенки при других болезнях. По данным наблюдений в сфере гастроэнтерологии, функциональная лиенальная недостаточность отмечается при патологии ЖКТ (целиакии, неспецифическом язвенном колите, болезни Крона, брюшной жабе, хроническом гепатите, циррозе печени). Гипоспленизм осложняет течение аутоиммунных процессов (ревматоидного артрита, системной красной волчанки, амилоидоза, аутоиммунного тиреоидита). Селезеночные функции снижаются при наследственных анемиях, лейкозах, других онкогематологических болезнях.
В редких случаях причиной гипоспленизма являются эндокринные расстройства (гипопаратиреоидизм). Заболевание также может иметь ятрогенное происхождение — функция органа угнетается при возникновении реакции «трансплантат против хозяина» после пересадки костного мозга, при назначении высоких доз кортикостероидов. Длительное проведение иммуносупрессорной терапии способно спровоцировать атрофию селезеночной паренхимы.
Патогенез
При разных причинах гипоспленизма существует общий механизм развития гипофункционального состояния, основанный на выпадении основных функций селезенки. Несмотря на то, что орган обладает высоким функциональным и регенерационным резервом, при сохранении менее 30% объема активной ткани нарушается антиген-зависимая пролиферация и дифференцировка Т-лимфоцитов, снижается продукция опсонинов (в первую очередь — тафцина, обладающего иммуногенным и противоопухолевым эффектом), угнетается фагоцитарная реакция, что в конечном итоге приводит к развитию выраженной иммунной недостаточности.
Из-за нарушений фильтрующей функции страдает утилизация стареющих элементов крови и опосредованно — обмен пигментов, железа, продукция желчи клетками печени. Поскольку при возникновении гипоспленизма селезенка перестает справляться с функцией депонирования кровяных элементов, увеличивается их содержание в периферической крови.
Симптомы гипоспленизма
Лиенальная гипофункция, спровоцированная нехирургическими причинами, в течение длительного времени может протекать латентно. У пациентов с гипоспленизмом наблюдаются частые бактериальные поражения различных органов (пневмонии, отиты, синуситы, фурункулез), которые характеризуются торпидным течением и резистентностью к проводимой терапии.
Поздними признаками расстройства становятся диспепсические нарушения, вызванные повреждением слизистой оболочки ЖКТ, — снижение аппетита, боли в эпигастрии, тошнота, изжога, нарушение моторики кишечника. При прогрессировании гипоспленизма обнаруживается гиперемия кожных покровов, расширение подкожных вен, сильные головные боли и головокружения, отмечается значительное повышение артериального давления, нарастает астенический синдром со слабостью, быстрой утомляемостью, снижением работоспособности.
Осложнения
На фоне снижения реактивности организма возникают поражения, связанные с активацией условно-патогенной микрофлоры. Из-за нарушения антигензависимой продукции В- и Т-лимфоцитов при гипоспленизме часто диагностируются генерализованные формы бактериальных инфекций, вызванных пневмококками, менингококками, гемофильной палочкой типа В. У 30% пациентов, страдающих селезеночной недостаточностью хирургического происхождения, выявляются тяжелые септические состояния с высокой летальностью, снижается антибластомная резистентность, возрастает предрасположенность к грибковых, вирусным заболеваниям, паразитарным инвазиям.
Лиенальная гипофункция сопровождается эритроцитозом, который может осложниться язвой желудка и 12-пестной кишки, легочным, маточным, желудочно-кишечным кровотечениями, тромбозом и тромбоэмболией, развитием сердечной недостаточности. У больных с гипоспленизмом, которые проживают в тропическом климате, возрастает риск малярии.
Диагностика
Постановка диагноза при гипоспленизме обычно затруднена только в тех случаях, когда развитие заболевания не связано с удалением селезенки. Это обусловлено скудностью ранних клинических проявлений нехирургической селезеночной гипофункции и отсутствием патогномоничных признаков расстройства. Диагностический поиск предполагает не только оценку структурно-функционального состояния органа, но и комплексное обследование пациента для выявления возможных осложнений. Наиболее информативными являются такие лабораторные и инструментальные методы, как:
- Клинический анализ крови. При гипоспленизме обнаруживают увеличение количества эритроцитов и тромбоцитов. Характерным признаком заболевания считается повышение числа аномальных клеток (мишеневидных эритроцитов, шистоцитов, сидероцитов), появление патологических включений — телец Хауэлла-Джолли (представляют собой остатки клеточного ядра) и телец Папенхайма.
- Эхография. УЗИ селезенки — неинвазивный метод обследования позволяет получить информацию о топографии и размерах органа, подтвердить наличие воспалительных или дегенеративных процессов, визуализировать кисты, новообразования. Сонография всегда проводится при подозрении на закрытые повреждения паренхимы, не сопровождающиеся разрывом органа, которые часто приводят к гипоспленизму.
- Эзофагогастродуоденоскопия. ЭГДС производится при наличии стойких диспепсических симптомов с целью исключения патологии ЖКТ. Метод позволяет визуализировать состояние слизистой верхних отделов пищеварительного тракта, выявить эрозии, язвы, новообразования. Дополнительно осуществляется биопсия для гистологического анализа.
Также при гипоспленизме рекомендованы анализы крови на содержание витамина В12 и фолиевой кислоты (обычно наблюдается снижение показателей). При изучении коагулограммы зачастую обнаруживается повышение свертывающей способности крови. Для оценки состояния сердечно-сосудистой системы назначают ЭКГ или эхокардиографию. При недостаточной информативности ультразвукового исследования выполняют КТ и МРТ селезенки, позволяющие детально исследовать внутреннюю структуру органа, оценить состояние перфузии, провести денситометрический анализ. Достаточно чувствительным методом является радиосцинтиграфия, ценность которой особо значима для выявления остатков селезеночной паренхимы (спленоза) у прооперированных пациентов.
Дифференциальная диагностика гипоспленизма проводится с первичными и вторичными иммунодефицитными состояниями, врожденным эритроцитозом, истинной полицитемией, воспалительными заболеваниями кишечника, язвенной болезнью, сердечной недостаточностью, тромбофлебитом. В связи с частой ассоциацией заболевания с болезнями ЖКТ и расположением органа в брюшной полости кроме наблюдения гематолога пациенту могут потребоваться консультации гастроэнтеролога и абдоминального хирурга.
Лечение гипоспленизма
Терапевтическая тактика зависит от причин, вызвавших развитие селезеночной недостаточности. Основными задачами являются полное или частичное восстановление функций органа при его анатомической сохранности, предупреждение тяжелых инфекционных осложнений. Пациенту рекомендовано соблюдение режима дня, исключение стрессов и значительной физической нагрузки, достаточная двигательная активность, полноценное питание, прием фолиевой кислоты и других витаминов.
Если гипоспленизм обусловлен не онкологическими заболеваниями, а другой соматической или эндокринной патологией, этиопатогенетическое лечение основного патологического процесса часто сопровождается уменьшением селезеночной гипофункции. Медикаментозная терапия для профилактики генерализованных инфекций предусматривает применение таких препаратов, как:
- Антибиотики. Рекомендованы антибактериальные средства широкого спектра действия — β-лактамные пенициллины, производные клавулановой кислоты, диаминопиримидины, цефалоспорины II поколения. При постоперационном гипоспленизме антибиотикотерапия начинается сразу после хирургического вмешательства и может продолжаться до 2 лет.
- Иммунобиологические препараты. Для иммунизации используют поливалентную пневмококковую вакцину, полисахаридную менингококковую вакцину в конъюгации с дифтерийным анатоксином, гемофильную конъюгированную вакцину типа B. Вакцинация выполняется с 8 по 14 день после экстренной спленэктомии, за 2 недели до плановой, ревакцинация — каждые 3-6 лет.
Перспективным направлением укрепления иммунитета при симптомах гипоспленизма, вызванного удалением селезенки, является назначение в послеоперационном периоде тафцин-содержащих препаратов. Аналоги селезеночных пептидов стимулируют фагоцитоз, пролиферацию Т-зависимых зон в лимфатических узлах, улучшают элиминацию циркулирующих иммунных комплексов. Хотя попытки пересадить селезенку предпринимаются с 1963 года, широкого распространения трансплантологический метод коррекции гипоспленизма не получил.
Прогноз и профилактика
Вероятность полного выздоровления зависит от первопричины заболевания. Прогноз неблагоприятный, если возникновение гипоспленизма ассоциируется с опухолями системы крови (лейкоз, лимфома Ходжкина). Профилактика болезни заключается в выполнении органосохраняющих операций на селезенке, аутотрансплантации селезеночной паренхимы при невозможности сохранить орган, своевременном выявлении и лечении предрасполагающих состояний: талассемии, тромбоцитемии, серповидно-клеточной анемии, непереносимости глютена, лимфопролиферативных заболеваний.
Для предупреждения инфекционных осложнений гипоспленизма рекомендовано информирование спленэктомированных пациентов о повышенной восприимчивости к инфекциям, проведение вакцинации. Больным необходимо избегать посещения стран с высокой распространенностью малярии.
Аномалии развития селезенки — причины, симптомы, диагностика и лечение
Аномалии развития селезенки – это стойкие изменения морфологической структуры органа, возникающие в результате нарушений развития во внутриутробном периоде. Клинически могут протекать бессимптомно, проявляться болью в левой половине живота, тошнотой, нарушением стула, в тяжелых случаях — приводить к летальному исходу. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, общего анализа крови. Пациентам с бессимптомными пороками показано врачебное наблюдение. При наличии клинических проявлений выполняют хирургическое лечение: спленэктомию, удаление добавочных долек.
Общие сведения
Аномалии развития селезенки — врожденное изменение формы, размеров и расположения органа. Пороки встречаются редко, в среднем, в 0,1-0,3% случаев всех заболеваний селезенки и часто сочетаются с врожденными патологиями других систем и органов (печени, мочевыводящей и сердечно-сосудистой систем, желудочно-кишечного тракта). Тяжелые аномалии выявляются во время пренатальной диагностики или на первых днях жизни, асимптомные — могут являться случайной находкой при исследовании органов брюшной полости. Врожденные патологии развития селезенки в равной степени встречаются у лиц мужского и женского пола.

Аномалии развития селезенки
Причины
Возникновение аномалий развития селезенки возможно на любом этапе внутриутробного развития. Формирование селезёнки начинается на 5-й неделе эмбриогенеза в толще мезенхимы дорсальной брыжейки. Впоследствии орган увеличивается в размерах, обрастает лимфоидной тканью, венозными синусами и другими кровеносными сосудами. К середине 8-го месяца эмбрионального периода формирование селезенки заканчивается, снижается интенсивность гемопоэза, увеличивается лимфопоэз. На возникновение аномалии развития могут оказать влияние следующие факторы:
- Неблагоприятные условия окружающей среды. Врожденные патологии формируются под воздействием тератогенных факторов, с которыми сталкивается мать в период беременности (загазованность и запыленность воздуха, радиоактивное излучение и др.). Помимо неблагополучной экологии, к возникновению нарушений у плода может привести напряженная и стрессовая обстановка в семье беременной женщины.
- Вредные привычки родителей. Аномалии внутриутробного развития может вызывать курение, употребление алкоголя и наркотических веществ женщиной до и во время беременности. Вероятность врожденной патологии возрастает при алкоголизме и приеме наркотиков отцом ребенка на момент зачатия.
- Инфекции. Возникновению пороков внутренних органов способствуют перенесенные матерью во время вынашивания ребенка бактериальные, вирусные и паразитарные инфекционные болезни (герпес, грипп, сифилис, токсоплазмоз и др.).
- Прием запрещенных медикаментов. Негативное влияние на дифференцировку и закладку селезенки плода оказывает использование некоторых лекарственных средств, противопоказанных к приему в течение беременности (тетрациклины, макролиды, цитостатики, нейролептики и др.).
- Наследственность. Одной из теорий возникновения аномалии развития считается наследование дефектов хромосомного набора родителей, при которых происходит недоразвитие или формирование добавочных долек селезенки. Однако специальных исследований по данному вопросу не проводилось.
Классификация
Изолированная врожденная аномалия селезенки встречается редко. В основном патология сочетается с пороками формирования других органов и систем (печени, почек, сердца, репродуктивной системы). В современной гастроэнтерологии различают следующие виды аномалий селезенки:
- Добавочная селезенка. Наиболее частая аномалия, составляет около 30% от всех врожденных пороков органа. Добавочные дольки чаще локализуются в зоне ворот главной селезенки, но могут обнаруживаться в придатке яичка, поджелудочной железе и др. Число дополнительных долек может доходить до нескольких десятков. Диаметр долек колеблется от 1 до 8-10 см. Данная патология имеет бессимптомное течение и чаще всего не оказывает влияния на качество жизни.
- Киста селезенки. Врожденные кисты органа встречаются достаточно редко, в 10% от всех кист органа. Чаще обнаруживаются эпидермальные полостные образования, внутренняя поверхность которых выстлана многослойным эпителием, а содержимое представлено роговыми чешуйками. Клинические проявления патологии зависят от величины кисты. Размеры могут варьировать от 0,5 до 10-15 см в диаметре.
- Аспления (алиения). Врожденное отсутствие селезенки встречается очень редко и является тяжелой патологией. Аспления в 90% случаев приводит к смерти в течение первого года жизни в связи с тем, что сочетается с тяжелыми, часто неоперабельными, пороками сердца и крупных сосудов. У пациентов возникают нарушение иммунитета и коагуляции, снижение концентрации гемоглобина и других компонентов крови.
- Микроспления. Порок возникает редко и проявляется резким уменьшением размеров органа при сохранении нормальной функции. При отсутствии тяжелой патологии со стороны других органов данная аномалия не ухудшает качество жизни пациента.
- Полиспления. При этом дефекте развития паренхима органа разделена бороздами на 2-9 равных долек, которые соединяются между собой соединительнотканными тяжами и сосудами в области ворот селезенки. Патология встречается в 3 раза чаще, чем аспления, и также сочетается с аномалиями сердечно-сосудистой системы.
- Аномалии расположения селезенки. Эктопия является достаточно распространённой патологией из-за большой подвижности органа. Селезенка может располагаться в забрюшинном пространстве, в пупочной или диафрагмальной грыжах. При транспозиции внутренних органов селезенка локализуется в брюшной полости справа. «Блуждающая» селезенка встречается чаще других дистопий и может сопровождаться диспепсическими и дизурическими явлениями.
Симптомы аномалий селезенки
Клинические проявления зависят от вида порока развития. При добавочной селезенке, микросплении и полисплении симптоматика отсутствует, аномалии часто обнаруживаются случайно во время операции или исследования брюшной полости по поводу иного заболевания. Для пациентов с алиенией характерно стойкое снижение иммунитета, частое развитие септических осложнений, склонность к тромбообразованию и анемиям. Аномалия сочетается с комбинированными пороками развития сердца, которые сопровождаются выраженной сердечной недостаточностью, гипотонией или гипертензией, дыхательной недостаточностью и др. Клиника врожденной кисты зависит от размеров и местоположения образования. При средних кистах (5-10 см) возникают болезненные ощущения или тяжесть в левом подреберье, отдающие в левое плечо, лопатку. Может развиваться тошнота и рвота, расстройство стула. Кисты больших размеров часто сдавливают ЖКТ, вызывая кишечную непроходимость. При осмотре заметна асимметрия передней брюшной стенки, выбухание в области левого подреберья.
Осложнения
Аспления вызывает развитие серьезных осложнений (сепсис, тромбоз) вплоть до смертельного исхода. Нагноение врожденной кисты приводит к абсцедированию. При разрыве кистозных полостей и излитии содержимого в полость живота развивается перитонит, а затем сепсис. Кисты огромных размеров могут сдавливать крупные сосуды, расположенные в брюшной полости, кишечник, приводя к возникновению ишемии и некроза соседних органов, кишечной непроходимости. Смещение блуждающей селезенки вызывает заворот органа, что является причиной нарушения кровоснабжения, возникновения инфаркта и некроза селезенки.
Диагностика
Исследование аномалий развития селезенки является предметом изучения врачей различных специальностей (детских гастроэнтерологов, неонатологов, хирургов). Бессимптомные пороки часто не диагностируются при жизни и обнаруживаются посмертно на аутопсии. Для выявления врожденных пороков селезенки проводятся следующие исследования:
- Осмотр детского гастроэнтеролога. Заподозрить аномалии со стороны селезенки при осмотре возможно только на фоне клинических проявлений болезни (асимметрии живота, боли в подреберье слева). При комбинированных врожденных пороках сердца в рамках кардиоспленического синдрома специалист назначает ультразвуковое исследование селезенки.
- Ультразвуковое исследование. Позволяет уточнить размеры, форму органа, выявить дополнительные дольки. При проведении УЗИ селезенки обнаруживаются врожденные кисты, оценивается из величина и конфигурация.
- Сцинтиграфия селезенки. Позволяет определить размеры, местоположение, дополнительные образования органа. С помощью радиоизотопного сканирования оценивают функциональное состояние паренхимы и выявляют аномалии селезенки.
- Анализ крови. При асплении у пациентов отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево. В красной крови обнаруживается анемия, анизоцитоз, пойкилоцитоз. Отмечается повышение количество тромбоцитов и ретикулоцитов.
В спорных случаях или при недостаточной визуализации с помощью стандартных диагностических методов проводят МСКТ селезенки с контрастированием. Исследование выявляет точные размеры и локализацию органа, дополнительные дольки и кистозные полости. Дифференциальная диагностика зависит от вида аномалии. Врожденные кисты и добавочные дольки следует отличать от новообразований селезенки, надпочечников и поджелудочной железы. В зрелом возрасте микросплению дифференцируют со старческой атрофией органа.
Лечение аномалий развития селезенки
Выбор лечебных мероприятий зависит от выраженности клинических симптомов и вида аномалии. Аспления, входящая в состав кардиоспленического синдрома, не поддается лечению и является несовместимым с жизнью заболеванием. Различные аномалии локализации селезенки, как правило, не нуждаются в лечении и требуют периодического наблюдения гастроэнтеролога. При блуждающей селезенке в связи риском перекрута ножки показана спленэктомия. Тактика лечения по отношению к добавочным долькам различна. При отсутствии симптоматики показано тщательное диспансерное наблюдение. При возникновении гиперспленизма проводят хирургическое удаление дополнительных долек. При интраоперационном обнаружении добавочных долек у пациентов с травмой селезенки с целью профилактики послеоперационного гипоспленизма предпочтительным является их сохранение.
Прогноз и профилактика
Прогноз заболевания зависит от тяжести порока, наличия симптоматики и поражения других органов. Наличие аномалии в большинстве случаев не влияет на уровень жизни пациента и не ухудшают его здоровье. Только при асплении, сочетающейся с тяжелой патологией сердца, прогноз неблагоприятный. Основная роль в профилактике врожденных аномалий принадлежит тщательному планированию беременности. Перед предполагаемым зачатием будущим родителям рекомендуется пройти комплексное обследование для обнаружения возможных скрытых и хронических инфекций, ЗППП. В период беременности женщине необходимо отказаться от вредных привычек, вести здоровый образ жизни, придерживаться основ сбалансированного питания, исключить воздействие агрессивных факторов среды.
причины, симптомы, диагностика и лечение

Гиперспленизм – это патологическое состояние, характеризующееся усиленной деструкцией в синусоидах селезенки форменных элементов крови (эритроцитов, тромбоцитов, лейкоцитов). Является следствием увеличения селезенки. Клиническая картина определяется основным заболеванием, а также цитопеническим синдромом – анемия, кровотечения, инфекции. Диагноз ставится по наличию спленомегалии, данным УЗИ или КТ брюшной полости, лабораторного подтверждения снижения одного из типов клеток крови. Лечение зависит от болезни, вызвавшей гиперспленизм. При крайне выраженной цитопении проводится спленэктомия (удаление селезенки).
Общие сведения
Гиперспленизм – не самостоятельное заболевание, а клинико-лабораторный синдром, который является специфическим закономерным осложнением длительной спленомегалии. Однако иногда он может развиться и при нормальных размерах селезенки. В норме селезенка служит своеобразным фильтром, в котором задерживаются и разрушаются клетки крови, перестающие выполнять свои функции, или же аномальные клетки. При гиперспленизме этот процесс приобретает патологический характер. Его возникновение свидетельствует о неблагоприятном течении основного заболевания, так как синдром часто ассоциирован с летальным исходом.
Гиперспленизм
Причины гиперспленизма
Этиологические факторы аномально повышенной функции селезенки те же, что и у спленомегалии. Однако у некоторых пациентов не удается точно установить причину (первичный, идиопатический гиперспленизм). Вторичный процесс развивается на фоне различных патологических состояний. Наиболее распространенными из них считаются:
- Цирроз печени. Признаки гиперспленизма наблюдаются у 60% больных хроническими болезнями печени. Самая частая причина — цирроз. В этом случае синдром является компонентом портальной гипертензии и сопровождается асцитом, варикозным расширением вен пищевода и симптомами печеночной недостаточности.
- Гематологические заболевания. Это вторая по частоте причина гиперспленизма. Особенно ярко синдром выражен при гемоглобинопатиях (серповидно-клеточной анемии, талассемиях). Также гиперфункция селезенки встречается при миелопролиферативных, лимфопролиферативных патологиях (лейкозах, лимфомах), гемолитических анемиях.
- Инфекции. Спленомегалия, осложненная гиперспленизмом, довольно часто встречается при инфекционном эндокардите. Гиперфункция селезенки может наблюдаться при вирусных (инфекционный мононуклеоз), бактериальных (брюшной тиф, бруцеллез) и протозойных инфекциях (малярия, висцеральный лейшманиоз).
- Системные заболевания. Гиперспленизм также нередко развивается при системных воспалительных патологиях (саркоидоз, системная красная волчанка), метаболических расстройствах (амилоидоз, гемохроматоз). Наиболее тяжело синдром протекает у людей, страдающих наследственными болезнями накопления (болезнь Гоше, Нимана-Пика).
Патогенез
Механизм развития усиленного разрушения клеток крови (секвестрации) в селезенке напрямую зависит от патогенеза спленомегалии, а значит, и от основного заболевания. При циррозе печени, гемоглобинопатиях, а также некоторых инфекциях (бактериальном эндокардите), возникает застой крови в системе воротной или селезеночной вены, что ведет к переполнению селезенки кровью. Из-за того, что через селезенку проходит больший объем крови, секвестрация форменных элементов усиливается.
При инфекциях и системных воспалительных процессах гиперспленизм обусловлен гиперактивацией ретикулоэндотелиальной системы селезенки. В результате селезеночные макрофаги захватывают клетки крови в большем, чем обычно, количестве. Данный процесс носит название «рабочая гипертрофия (гиперплазия) селезенки». При болезнях накопления и злокачественных гематологических заболеваниях селезенка увеличивается за счет опухолевой пролиферации и отложения в ней патологических белков, липидов и т. д.
На ранних этапах развития гиперспленизма главного патологического компонента — цитопенического синдрома — может не быть. Это связано с компенсаторным усилением гемопоэтической функции костного мозга. Однако при дальнейшем прогрессировании основного заболевания и гиперспленизма этого механизма становится недостаточно, что приводит к уменьшению содержания клеток в периферической крови.
Симптомы гиперспленизма
Клиническая картина складывается из признаков спленомегалии, цитопенического синдрома и симптомов основного заболевания. Увеличенная селезенка вызывает тяжесть, ноющие или распирающие боли в левом подреберье. При многих патологиях спленомегалия сопровождается гепатомегалией, что проявляется тяжестью и болями в правом подреберье. Иногда селезенка достигает таких размеров, что сдавливает диафрагму, и больной начинает испытывать затруднения дыхания (невозможность совершить глубокий вдох) из-за уменьшенной амплитуды экскурсии грудной клетки. Особенно часто одышка наблюдается у пациентов с болезнями накопления и миелопролиферативными заболеваниями.
Цитопенический синдром заключается в уменьшении содержания в крови форменных элементов. Может встречаться как изолированное снижение одного типа клеток, так и всех трех (панцитопения). Клиника зависит от того, дефицит каких клеток крови наступает у пациента:
Анемический синдром
Низкий уровень эритроцитов приводит к анемическому синдрому – кожа и слизистые оболочки становятся бледными, появляется повышенная чувствительность к холоду. В дальнейшем присоединяются симптомы сниженного артериального давления (слабость, головокружения, учащенное сердцебиение).
Геморрагический синдром
Падение концентрации тромбоцитов в крови вызывает геморрагический синдром. Возникают носовые кровотечения, кровоточивость десен. У женщин менструации становятся обильными и продолжительными. Кожа покрывается петехиальными высыпаниями, экхимозами, как спонтанно, так и при малейшем механическом повреждении.
Лейкопенический синдром
Из-за снижения содержания лейкоцитов, а именно гранулоцитов, уменьшается сопротивление организма различным бактериальным инфекциям. На коже часто появляются гнойничковые образования (фурункулы, карбункулы). Развиваются постоянно рецидивирующие воспалительные инфекционные процессы ‒ пневмонии, пиелонефриты, отиты.
Осложнения
Гиперспленизм характеризуется большим количеством осложнений. Наиболее частые неблагоприятные последствия связаны с тромбоцитопенией. Развиваются обширные внутренние кровотечения. Самое опасное из них – геморрагический инсульт, имеющий высокий процент летальности (около 30%). Выраженная быстропрогрессирующая анемия приводит к декомпенсации хронической сердечной недостаточности (отек легких, кардиогенный шок), усугублению ишемической болезни сердца в виде нестабильной стенокардии и инфаркта миокарда. Вследствие гранулоцитопении инфекционные заболевания приобретают тяжелое молниеносное течение, стремительно переходящее в септическое состояние и септический шок.
Диагностика
Профиль специалиста, который курирует пациента с гиперспленизмом, определяется основной патологией. Главным образом, такими больными занимаются врачи-гепатологи и гематологи, так как наиболее частыми этиологическими факторами выступают цирроз печени и гематологические болезни. Во время общего осмотра обращает на себя внимание увеличенная и болезненная при пальпации селезенка. Дополнительное обследование включает:
- Анализы крови. Основное лабораторное исследование для диагностики гиперспленизма – это клинический анализ крови. Отмечаются снижение показателей эритроцитов, тромбоцитов, гранулоцитарных лейкоцитов (нейтрофилов). Обычно эритроцитопения намного выраженнее тромбоцитопении и нейтропении. Характерен ретикулоцитоз.
- Инструментальные исследования. Главный визуализирующий метод – это УЗИ органов брюшной полости. Обнаруживается увеличенная селезенка с диффузными изменениями, нередко увеличена печень. Иногда селезенка может сохранять нормальные размеры. Для более детального изучения структуры селезенки применяется КТ.
- Биопсия. В редких случаях, когда требуется выявить скрытый гиперспленизм или отдифференцировать причины цитопенического синдрома, прибегают к стернальной пункции или трепанобиопсии для получения образца костного мозга. При микроскопии отмечается гиперплазия ростков костного мозга – гранулоцитарного, эритроцитарного, мегакариоцитарного.
Дифференциальная диагностика гиперспленизма осуществляется с учетом компонента цитопенического синдрома. Эритроцитопению нужно отличать от других видов анемий (железодефицитных, при хронических заболеваниях). При тромбоцитопении необходимо дифференцировать гиперспленизм от других геморрагических диатезов, обусловленных низким уровнем тромбоцитов (иммунной тромбоцитопении, тромбоцитопенической пурпуры). Развитие панцитопении требует исключения апластической анемии, выраженного дефицита цианкобаламина (витамина В12).
Лечение гиперспленизма
Пациенты подлежат обязательной госпитализации в стационарное отделение (гематологии, гастроэнтерологии). Главным условием успешной терапии является лечение основного заболевания, на фоне которого возникло патологическое усиление секвестрационной функции селезенки – антицирротическая, антибактериальная терапия, химиотерапия и пр. Так как сам гиперспленизм характеризуется упорным прогрессирующим течением, лечение представляет собой тяжелую задачу. Для устранения проявлений синдрома используются различные способы.
Консервативная терапия
Лекарственных препаратов, позволяющих полностью избавиться от признаков гиперспленизма, не существует. Так как главную опасность для жизни представляет цитопенический синдром, используют меры по поддержанию клеток крови на должном уровне. В первую очередь, это переливания цельной крови или отдельных ее компонентов (размороженной, отмытой эритроцитарной массы, концентрата тромбоцитов).
Иногда назначают фармакологические препараты, воздействующие на отдельные ростки костного мозга – эритропоэтин, филграстим, тромбопоэтин. К этим медикаментам прибегают очень редко и только тогда, когда другие методы оказались безуспешными, т. к. костный мозг при гиперспленизме уже находится в состоянии гиперплазии. Поэтому дополнительное применение лекарственных стимуляторов гемопоэза патогенетически мало оправдано.
Хирургическое лечение
Наиболее радикальный способ лечения гиперспленизма, позволяющий добиться нормализации показателей клеток крови – спленэктомия (оперативное удаление селезенки). Однако эта операция сопряжена с большим числом осложнений — тромбозами, повышенной чувствительностью организма к таким бактериям, как пневмококк, менингококк, гемофильная палочка. В связи с этим в последнее время все чаще выполняются малоинвазивные эндоваскулярные вмешательства ‒ эмболизация селезеночной артерии или ее ветвей. Это позволяет устранить гиперспленизм и сохранить нормальную функцию селезенки.
Прогноз и профилактика
Выживаемость и частота неблагоприятных последствий зависит от основной патологии, вызвавшей гиперспленизм. Главная причина летального исхода – геморрагический инсульт, обширные кровотечения, септическое состояние. Первичная профилактика гиперспленизма заключается в своевременной диагностике и грамотном лечении основного заболевания. Пациенты, которым было проведено удаление селезенки, подлежат обязательной вакцинации против гемофильной палочки, менингококка, пневмококка. Дети до 6 лет, перенесшие спленэктомию, должны длительно получать профилактические дозы пенициллиновых антибиотиков.
